Dem Thema Altenpflege kann man in diesen Monaten auf der einen Seite kaum entgehen, wenn man sich die Medienberichterstattung anschaut, auf der anderen Seite kann man durchaus begründet das Gefühl haben, dass den oftmals verzweifelten Schilderungen aus dem Pflegealltag kaum bis gar keine politischen Konsequenzen folgen, dass man sich in einer semantischen Betroffenheits-, aber zugleich einer praktischen Nicht-Handlungsmaschinerie befindet. Dabei fokussiert die aktuelle Diskussion nicht ohne Grund auf den bereits vorhandenen eklatanten Personalmangel in der Pflege und den daraus resultierenden Folgen für die pflegebedürftigen Menschen. Und auch völlig zu Recht beschleicht einen das Gefühl, dass wir sehenden Auges in einen Versorgungsnotstand reinschlittern, wenn man sich anschaut, wie viele zusätzliche Pflegebedürftige in den vor uns liegenden Jahren allein aufgrund der demografischen Entwicklung in das Pflegesystem kommen werden.
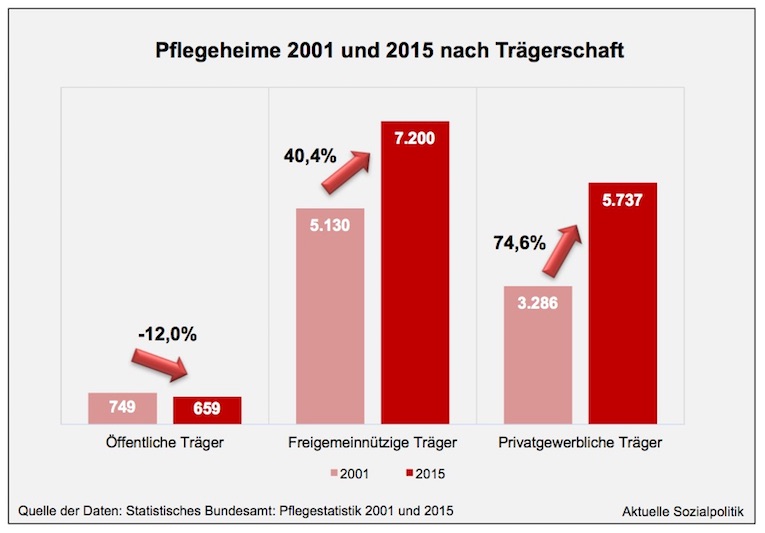
Besonders im Fokus der öffentlichen Aufmerksamkeit ist die stationäre Pflege. Zahlreiche Berichte über angebliche oder tatsächliche Missstände in den Pflegeheimen reihen sich aneinander. Im Regelfall handelt es sich um skandalisierende Berichte und bei vielen Menschen hat sich der Eindruck verfestigt, dass der Übergang in ein Pflegeheim die Gewissheit schlimmer Zustände bedeutet. Überschaubar wenig Berichte hingegen gibt es aus dem großen Feld der häuslichen und ambulanten Pflege, obgleich auch dort vermutlich zahlreiche Missstände zu beklagen sind, nur wird darüber relativ selten berichtet.
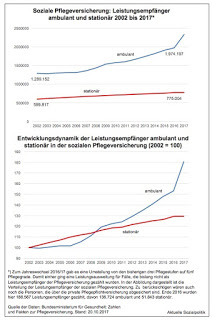
In diesem Kontext muss man zur Kenntnis nehmen, dass mehr als 70 Prozent der Pflegebedürftigen nicht in den Heimen, sondern zu Hause gepflegt werden, viele davon ausschließlich von ihren Angehörigen. Und die Entwicklung der vergangenen Jahre verdeutlicht zugleich, dass die große Mehrheit der Betroffenen so lange wie möglich in den eigenen vier Wänden (oder in denen ihrer Angehörigen) verbleiben wollen. Das hat Konsequenzen, von denen gerade viele Pflegeheime ein Lied singen können, denn deren Bewohnerschaft hat sich in den vergangenen Jahren erheblich verändert, da das Heimeintrittsalter angestiegen ist und auch die Pflegeintensität, zugleich hat die „Verweildauer“ in den Heimen abgenommen. Das verändert den Arbeitsalltag für die Pflegekräfte massiv und ist eine der Quellen für die manifeste Überforderung derjenigen, die in den Heimen arbeiten.
Vor diesem Hintergrund und angesichts der Tatsache, dass es in der aktuellen Debatte oftmals nur noch um akute Rettungsstrategien für die Aufrechterhaltung der immer brüchiger werdenden gegebenen Pflegewelt geht, ist man regelrecht irritiert, wenn so eine Forderung aufgerufen wird: Schafft endlich die Altenheime ab! So die Überschrift eines Meinungsartikels von Anette Dowideit. »Am Lebensabend ins Pflegeheim? Für die meisten Deutschen eine Horrorvorstellung, ihr ganzes Leben aufgeben zu müssen. Trotzdem werden immer neue Einrichtungen gebaut – obwohl es längst anders ginge.«
Es geht längst anders? Schauen wir genauer auf die Argumentation von Dowideit. Im ersten Teil adressiert die Autorin die unguten bzw. die Angst-Gefühle, die viele Menschen haben, wenn sie an Pflegeheime denken. Die sind sogar der Ausgangspunkt für die von Dowideit aufgeworfene Frage – und das ist nicht unproblematisch, um das an dieser Stelle nur schon mal zu erwähnen:
»Das Altenheim ist ein angstbesetzter Ort. Neun von zehn Deutschen, ergab erst jüngst wieder eine Umfrage des Bayerischen Rundfunks, fürchten sich davor. Es ist an der Zeit, eine grundlegende Systemfrage zu stellen: Hat das Modell Altenheim ausgedient?«
Allein die Existenzfrage der Heime an sich wird viele verunsichern bis kopfschüttelnd zurücklassen. Aber Dowideit versucht das weiterzutreiben und zitiert einen Mann, der in Fachkreisen seit langem bekannt ist für seine radikalen Positionen: »Es gibt einen Mann, der schon seit Jahren die Abschaffung der Heime fordert: der bekannte Hamburger Psychiater Klaus Dörner. Wer alte Menschen dorthin abschiebe, argumentiert er, verletzte ihre Menschenrechte. Schließlich, findet Dörner, würden die Alten dort abgeschottet, segregiert, aus den Familien herausgelöst.«
Man kann Klaus Döner durchaus als eine Ikone der De-Institutionalisierung bezeichnen, sein Name ist in Deutschland mit der „Reform‐Psychiatrie‐Bewegung“ verknüpft und er ist durch die Auflösung des Heimbereichs der Westfälischen Klinik für Psychiatrie, Psychosomatik und Neurologie in Gütersloh Mitte der 1990’er Jahre bekannt geworden, für die er als ärztlicher Leiter verantwortlich war. Dörner ist Autor unzähliger Veröffentlichungen, darunter Klassiker wie „Irren ist menschlich“ (1978) und „Tödliches Mitleid“ (1993).
Man kann es sich schon vorstellen – so jemand ist vorsichtig formuliert umstritten. Auch Dowideit weist darauf hin: »Dörner ist ein Radikaler, viele in der Branche nehmen ihn nicht ernst. Dabei ist sein Gedanke, die vollstationäre Pflege abzuschaffen, alles andere als abwegig – finden auch immer mehr Pflegewissenschaftler. Zumindest für den Großteil der Pflegebedürftigen.«
Damit stellt sie auf diese Perspektive ab: Nach ihrer Wahrnehmung der Idee der Pflegeversicherung, den Pflegebedürftigen zu helfen, ein möglichst selbstständiges und selbstbestimmtes Leben zu führen, das der Würde des Menschen entspricht, »müsste das Heim als Endstation eines Lebens die absolute Ausnahme sein. Eine nur für die allerschwersten Fälle. Jene zum Beispiel, die komplett bettlägerig sind, mehrmals am Tag von mehreren starken Armen umgebettet werden müssen, damit sie sich nicht wundliegen. Oder jene, die rund um die Uhr von Maschinen beatmet werden müssen.«
Die Wirklichkeit aber, so Dowideit, sieht anders aus: Es werden immer weiter neue Heime gebaut. »Es gibt dafür Kredite von der KfW und Fördergelder von den Bundesländern. Davon profitieren auch internationale Finanzinvestoren, die in den vergangenen Jahren viele deutsche Pflegeheime aufkauften.« Dazu vgl. auch den Beitrag Bei den einen zu wenig, von dem anderen eine Menge. Die Altenpflege und das Kapital vom 3. November 2017.
Und was wären die Alternativen nach Dowideit? »Sich zu Hause pflegen lassen zum Beispiel – was längst nicht mehr heißen muss, dass die Verantwortung allein an Kindern und Ehefrauen hängt. Die Pflege lässt sich heute gut auf einen Mix aus Familie, Pflegediensten und Ehrenamtlern aufteilen.«
Und das auch Skandinavien an dieser Stelle aufgerufen wird, überrascht nicht: »Skandinavien hat das vorgemacht und das System umgekrempelt: Dort fließt der Großteil des Pflegebudgets in ambulante Pfleger, die ins Haus kommen, sich – einen Großteil des Tages – um die Menschen kümmern und die Angehörigen entlasten, die ihrer Arbeit nachgehen können.«
Ihr schweben solche Mixturen vor: »Mischungen zwischen Pflege in der Familie und Profi-Pflege, die es möglich machen, zusammenzubleiben, ohne dass die gesunden Familienmitglieder unter der Last einknicken. Tagespflegeeinrichtungen zum Beispiel, in denen Pflegebedürftige die Zeit verbringen, während der Rest der Familie arbeitet.
Technische Überwachungssysteme, die dafür sorgen, dass Demenzkranke, die darauf keine Lust haben, sondern lieber zu Hause bleiben, trotzdem sicher sind. Es gibt sogar Modellversuche mit Pflegefamilien, die statt eines Pflegekindes einen Senior bei sich aufnehmen.«
Und was ist mit den Angehörigen, die irgendwann nicht mehr können? »Aber auch dann gibt es Alternativen zum Einheits-Heim. Betreutes Wohnen, barrierefrei, in dem man sich jede Leistung einzeln hinzubuchen kann: die Hauswirtschaft, die Tagespflege, das Einkaufen, die medizinische Versorgung. Das charmante an dieser Idee: Man bleibt selbstbestimmt in den eigenen vier Wänden.«
Man mag motiviert sein, durch solche Perspektive, aber bei manchem bleibt ein schaler Geschmack zurück. Sollte diese rosige Variante wirklich realistisch, geschweige denn auch realisierbar sein – in dem man die vorhandenen Mittel einfach anders lenkt als bislang? Zweifel bleiben.
Der Widerspruch ließ nicht lange auf sich warten: Ohne Altenheime geht es nicht!, so hat Sönke Krüger seine Erinnerung überschrieben. Für ihn ist die Forderung von Anette Dowideit „weltfremd“. »Zumal die meisten Heime Großartiges leisten«, so seine These. Man muss ergänzend wissen – seine Mutter ist in einem Pflegeheim untergebracht.
So wie Dowideit die Angst vor den Heimen in den Mittelpunkt rückt, agiert der Autor der Gegenrede genau anders herum und mal ein solches Bild von den Heimen:
»Meine Mutter (und mit ihr Hunderttausende freiwilliger Heimbewohner in Deutschland) sind der lebende Beweis dafür, dass dieses Modell so verkehrt nicht sein kann. Die Bewohner werden professionell und oft mit viel Herzblut des Personals versorgt und betreut, auch medizinisch, Tag und Nacht, es gibt Mahlzeiten, Feste, Veranstaltungen, Vorträge, Computerkurse, Ausflüge.
Man hat Tischnachbarn und Etagennachbarn, es ergeben sich neue Bekanntschaften, manchmal auch Freundschaften, sogar Sex im Alter. Das ganz normale Leben halt, trotz Rollator und Demenz. Und wenn jemand einen Herzinfarkt oder Schlaganfall erleidet, dauert es nicht eine Nacht und einen Morgen, bis einem geholfen wird. So ist es jedenfalls in dem von der Diakonie getragenen Heim, in dem meine Mutter wohnt. Keine heile Welt, aber ein lebenswerter Ort.«
Und zu den Missständen schreibt er: »Nur weil es schwarze Schafe gibt: Sollte man deshalb gleich alle Schafe abschaffen?« Und fragwürdig, so Krüger, seien die Thesen des Psychiaters Klaus Dörner, auf den sich Dowideit beruft: Er fordert die Abschaffung der Heime. Wer alte Menschen dorthin abschiebe, verletze ihre Menschenrechte, weil sie abgeschottet und aus ihren Familien herausgelöst würden. »Aber pauschal von „Abschiebung“ zu sprechen, ignoriert den Fakt, dass es unzählige Menschen gibt, die freiwillig, vielleicht sogar gern in einem Altersheim wohnen. Die Formulierung ist vor allem darauf angelegt, Angehörige als „Abschiebende“ zu Tätern zu machen und ihnen ein schlechtes Gewissen einzureden.«
So bleibt man zurück mit den Pro- und Contra-Standpunkten zur Heimpflege. Und eigentlich ahnt man, dass wie so oft die Wahrheit in der Mitte liegen wird.
Und wenn man genauer hinschaut, muss man zur Kenntnis nehmen, dass in der Wirklichkeit auch in der seit Jahren expandierenden und angesichts der Kritik bzw. der unguten Gefühle mit viel Vorschusslorbeeren ausgestatteten Welt zwischen ambulant und stationär einiges schief läuft bzw. schief laufen kann. Die Grundidee klingt verlockend: Pflegebedürftige leben gemeinsam in überschaubaren Wohngruppen und entscheiden selbst, welche Leistungen sie von wem in Anspruch nehmen. Sie sind weder den rigiden Regeln von Heimleitungen ausgeliefert noch haben sie mit einem Pflegepersonal zu tun, das sich nicht um sie kümmert. Aber auch dort gibt es kein Schwarz oder Weiß. Vgl. dazu diesen Beitrag: Wenn die Pflege-WG zur Falle wird: »Altenheime haben einen schlechten Ruf. Die Politik fördert als Alternative betreute Pflege-Wohngemeinschaften. Doch da werden Rechte von Pflegebedürftigen mitunter beschnitten. Und schwarze Schafe in der Pflegebranche profitieren«, so André Ricci in seinem Artikel.
Und auch hier wird man immer wieder mit strukturellen Aspekten konfrontiert und mit den daraus resultierenden Anreizen. Beispiel aus dem Ricci-Artikel: »Wohngruppen sind rechtlich keine Heime, sie werden viel lascher kontrolliert und für sie gelten bis hin zum Brandschutz geringere Standards. Wer in eine WG statt in ein Heim zieht, tauscht staatlichen Schutz gegen mehr Selbstbestimmung – so die Theorie. Die Praxis ist oft eine andere. Pflegedienste betreiben Wohngemeinschaften, sind die wahren Herren im Haus und verdienen gut dabei.«
Wie in einem Lehrbuch werden wir hier mit Entwicklungen konfrontiert, die man auch aus anderen Bereichen zur Genüge kennt – man startet mit guten Absichten und einem reformerischen Impetus und landet später in einer anderen Welt:
»Einer, der die Anfänge gut kennt, ist Klaus-Werner Pawletko. Der Geschäftsführer des Berliner Vereins „Freunde alter Menschen“ ist quasi der Erfinder der innovativen Wohnform zwischen Heim und Wohnung. Mit Mitstreitern gründete er 1995 in Berlin die erste Demenz-WG Deutschlands. „Damals konnten Heime noch nicht mit Dementen umgehen, die Verhältnisse waren schlimm“, sagt er. Eine Wohnform für Pflegebedürftige außerhalb des Heimrechts sei politisch nicht gewollt gewesen. Doch die Heimaufsicht hätte das Projekt nicht verboten, mangels Zuständigkeit. „Die Idee war: Kontrolle von innen statt von außen“, sagt Pawletko.
Doch die Idee ist in die Jahre gekommen. Seit 2009 sind die Bundesländer für das Heim-Ordnungsrecht zuständig. Andere rechtliche Aspekte sind jedoch weiter auf Bundesebene geregelt. Es ist ein Flickenteppich aus verschiedenen Gesetzen entstanden. Und damit auch Intransparenz, die zum Missbrauch einlädt.
„Gewinner sind die, die sich auskennen“, sagt Rechtsanwältin Ulrike Kempchen, Leiterin Recht bei der Bundesinteressenvertretung für alte und pflegebedürftige Menschen (Biva). „Einige Einrichtungen haben in der Vergangenheit gezielt ihre Verträge so umgearbeitet, dass die ordnungsrechtlichen Regelungen keine Anwendung mehr finden“, so die Juristin.
Die Kontrolldichte schwankt extrem. Manche Bundesländer, zum Beispiel Bayern, kontrollieren Heime und kommerziell betriebene Wohngemeinschaften in etwa gleich häufig. Die meisten gehen jedoch laxer vor: Nach einer Erstprüfung folgen nur noch anlassbezogene Kontrollen. Kommt der Behörde keine Klage zu Ohren, lässt sie die WG-Betreiber in Ruhe.«
Das soll jetzt eben nicht heißen, dass der ganze Ansatz schlecht ist. Gerade das nicht. Wir kommen nicht darum herum, hinsichtlich der Pflege alter Menschen das Gesamtsystem in den Blick zu nehmen, denn nicht alle, aber einige Missstände lassen sich auch dadurch erklären, dass es eben keinen übergreifenden Blick und auch keine entsprechende Kontrolle und Beratung gibt. Daran zu arbeiten – in Verbindung mit einer schnellen und massiven Verbesserung der Arbeitsbedingungen für die Pflegekräfte wie auch Investitionen in Infrastrukturen, die es den pflegenden Angehörigen erleichtern, ihrer wichtigen Arbeit nachzugehen – wäre vermutlich zielführender als eine theoretische Debatte über Heime ja oder nein zu führen.
Dennoch lohnt es sich immer wieder, gerade wenn und weil man in den Komplexitäten und Unvollständigkeiten historisch gewachsener Systeme versinkt, die grundlegenden Fragen nach dem „Wohin soll denn die Reise gehen?“ aufzurufen. Man darf sich auch nicht einmauern lassen in dem Zustand, über den eigenen Tellerrand des Gegebenen nicht mehr hinausschauen zu können – oder zu dürfen.