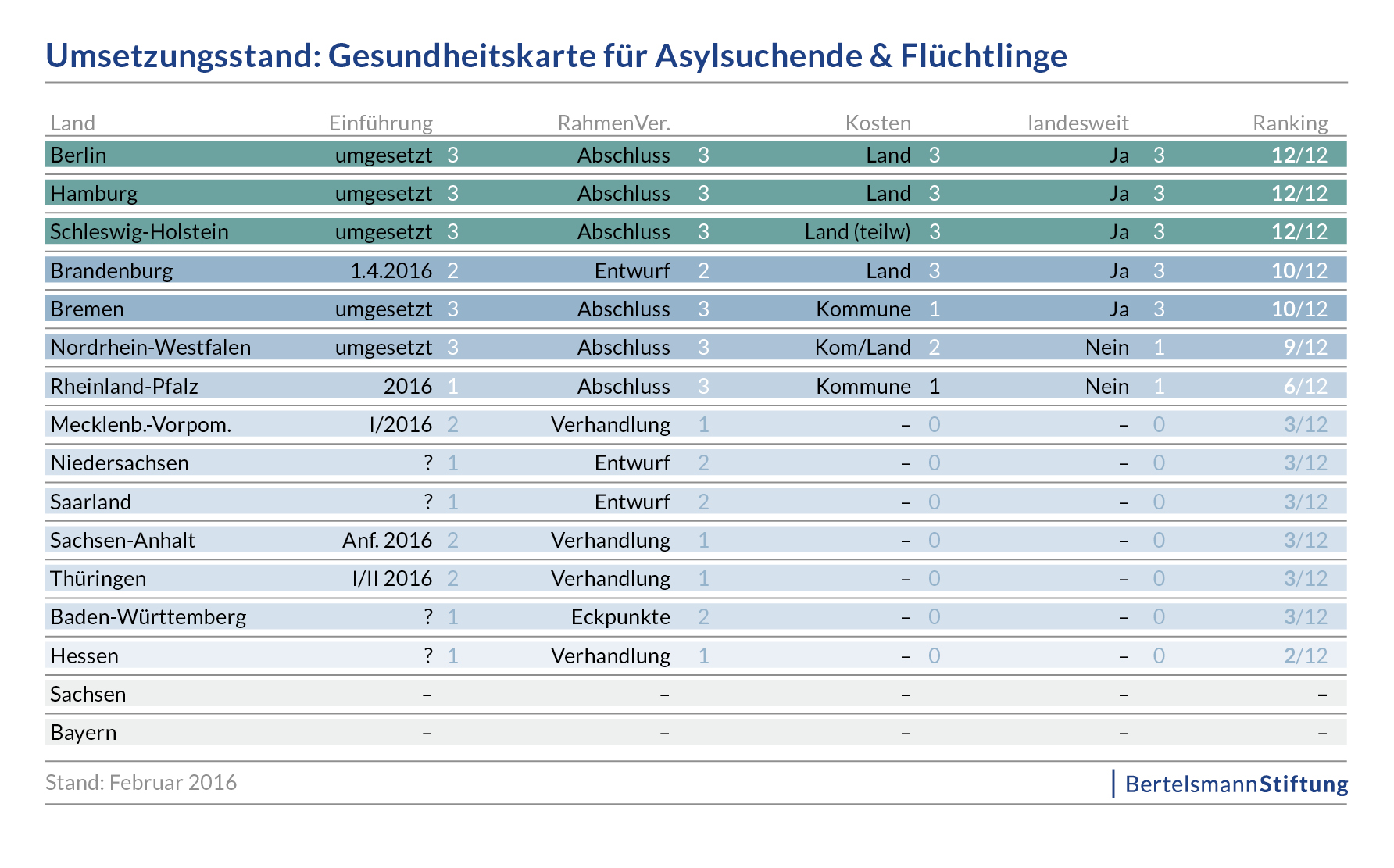
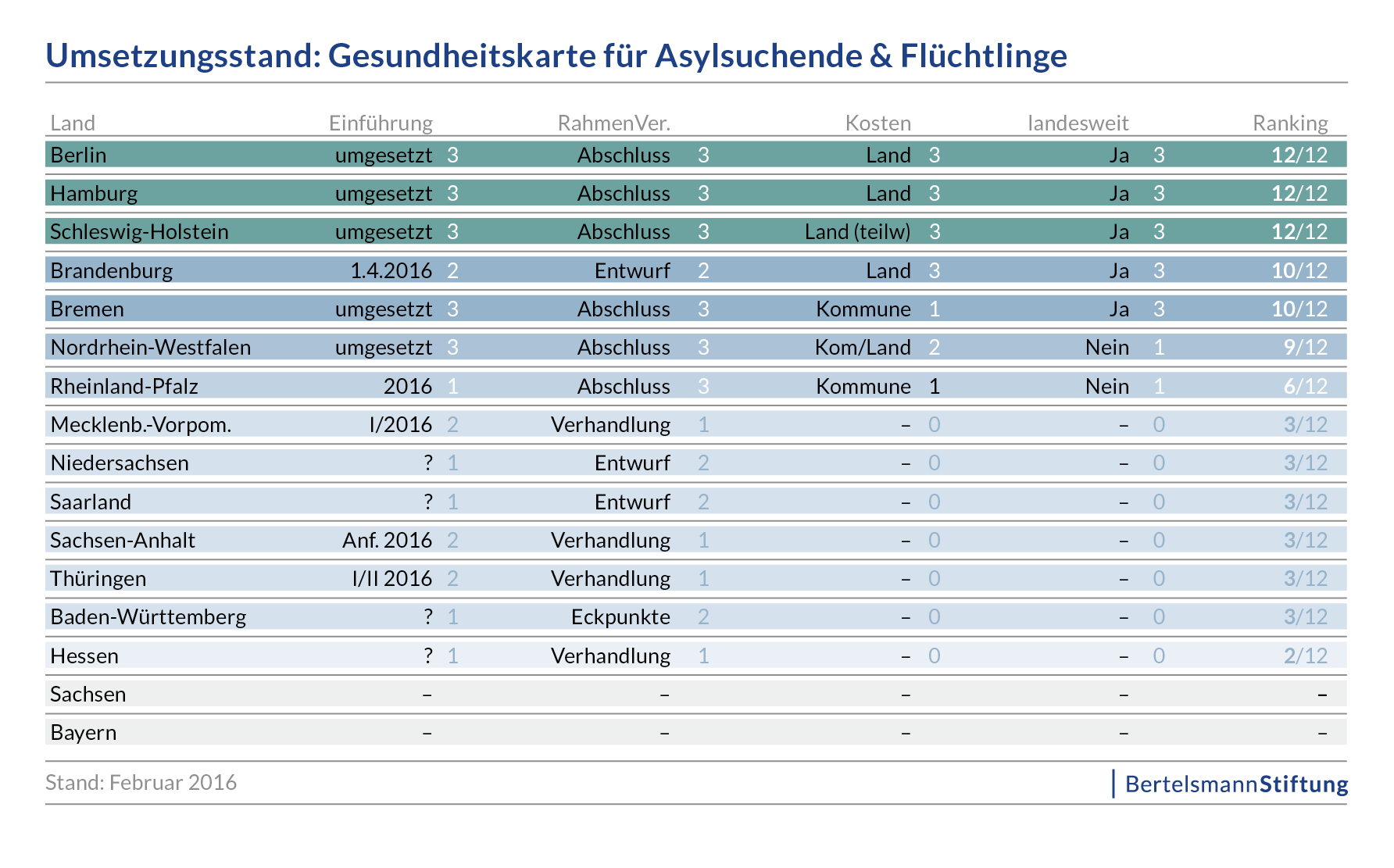
Die Finanzierung der Gesetzlichen Krankenversicherung (GKV) basiert vor allem auf den Beitragseinnahmen, abgesehen von einem Bundeszuschuss, also Steuermitteln, in Höhe von (derzeit wieder) 14 Mrd. Euro, im vergangenen Jahr waren es nur 11,5 Mrd. Euro aufgrund von Sparmaßnahmen im Bundeshaushalt, mit dem pauschal versicherungsfremde Leistungen an die GKV (zum Beispiel beitragsfreie Familienversicherung von Kindern und Ehegatten oder Leistungen für Mutterschaft und Schwangerschaft) abgegolten werden sollen. Bis zum Jahr 2009 gab es krankenkassenindividuelle Beitragssätze, die damalige große Koalition hatte diese durch einen fundamentalen Systemwechsel mit der Einführung des Gesundheitsfonds und einem einheitlichen Bundesbeitragssatz beseitigt und zugleich die bis dato existierende paritätische Finanzierung der GKV durch Arbeitnehmer und Arbeitgeber faktisch aufgehoben, da der Arbeitgeberbeitrag „eingefroren“ wurde durch die Verlagerung eines Teils der Kostenanstiege allein auf die Versichertenseite durch die Einführung einkommensunabhängigen Zusatzbeiträgen, die ausschließlich von den Versicherten zu finanzieren waren (vgl. dazu den Beitrag Des einen Freud, des anderen (perspektivisches) Leid. Zur Neuordnung der Finanzierung der Krankenkassen vom 2. Januar 2014).
Eine weitere Verfestigung des nunmehr asymmetrisch zuungunsten der Versicherten ausgestalteten Finanzierungssystems gab es zum 1. Januar 2015 durch das Gesetz zur Weiterentwicklung der Finanzstruktur und der Qualität in der gesetzlichen Krankenversicherung (GKV-Finanzstruktur- und Qualitäts-Weiterentwicklungsgesetz – GKV-FQWG). Der paritätisch finanzierte Beitragssatz wurde auf 14,6% gesenkt, während der Arbeitgeberanteil bei 7,3% nun auch dauerhaft eingefroren wurde. Die einkommensunabhängigen pauschalen Zusatzbeiträge wurden abgeschafft, stattdessen muss der Zusatzbeitrag nun als prozentualer Anteil von den beitragspflichtigen Einnahmen erhoben werden – sehr angenehm für den Bund, denn der bis dahin vorgesehene steuerfinanzierter Sozialausgleich konnte gestrichen werden, da der „Finanzausgleich“ jetzt innerhalb der GKV und damit von den Versicherten geleistet werden muss (vg. dazu den Beitrag Die Versicherten in der Gesetzlichen Krankenversicherung müssen es alleine stemmen. Die Lastenverschiebung in der Sozialversicherung hin zu den Arbeitnehmern bekommt ein Update vom 16. Oktober 2015).
Zwischenfazit: Die Finanzierung der GKV ist in den zurückliegenden Jahren in mehrfacher Hinsicht zuungunsten der Versicherten (und der Patienten) verschoben worden:
- Zum einen durch den beschriebenen Prozess des „Einfrierens“ des Arbeitgeberbeitrags, der mittlerweile, also seit dem GKV-FQWG, auch dauerhaft abgekoppelt ist von der Bewältigung der zukünftigen Ausgabenanstiege, denn diese Aufgabe müssen die Zusatzbeiträge leisten, die aber von den Versicherten allein zu tragen sind. Damit hat man sich vom Grundsatz der paritätischen Finanzierung endgültig verabschiedet.
- Hinzu kommt eine weitere einseitige Belastung, in diesem Fall der Patienten unter den Versicherten – die Zuzahlungen. Man muss sich an dieser Stelle klar machen, dass Zuzahlungen nichts anderes bedeuten als das (teilweise) Vorenthalten einer Kostenerstattung durch die Krankenkasse. Und hier geht es nicht um Peanuts: Zuzahlungen von 3,6 Milliarden Euro sind für die Krankenkassen eine gewichtige Entlastung. Sie entspricht 0,3 Beitragssatzpunkten (vgl. dazu Belastung für Kassenpatienten).
- Und auch die an sich gute und richtige Idee, sogenannte „versicherungsfremde Leistungen“ der GJV über einen Bundeszuschuss und mithin aus Steuermittel zu finanzieren, ist hinsichtlich der konkreten Ausgestaltung mehr als fragwürdig, denn zum einen ist die angesetzte Summe nach Ansicht vieler Kritiker viel zu niedrig und dann wurde die auch noch in den vergangenen Jahren als Steinbruch für Haushaltseinsparungen des Bundes zweckentfremdet. Das Bundesgesundheitsministerium schreibt selbst: »Seit 2012 betrug der Bundeszuschuss 14 Milliarden Euro. Zur Konsolidierung des Bundeshaushalts wurde der Bundeszuschuss 2013 auf 11,5 Milliarden Euro, 2014 auf 10,5 Milliarden und 2015 auf 11,5 Milliarden Euro vorübergehend abgesenkt. Ab 2016 beträgt der Bundeszuschuss wieder 14 Milliarden Euro und ist ab 2017 auf jährlich 14,5 Milliarden Euro festgeschrieben (Haushaltsbegleitgesetz 2014).
Und ein weiterer Punkt kommt jetzt hinzu: Die einseitige Finanzierung der vor uns liegenden Aufgabensteigerungen in der GKV nur über die Versicherten soll nun auch noch zusätzlich befeuert werden durch die Integration der Flüchtlinge in das GKV-System. So eine These ist gerade in diesen Tagen besonders begründungspflichtig. Schauen wir uns das einmal genauer an.
Krankenkassen droht Milliardendefizit, so die Überschrift eines Artikels von Timot Szent-Ivanyi. Die Hauptthese des Beitrags kann so zusammengefasst werden:
»Der Bund überweist viel zu geringe Krankenkassenbeiträge für Flüchtlinge und andere Hartz-IV-Empfänger. Das so entstehende Loch müssen die gesetzlich Versicherten über höhere Zusatzbeiträge ausgleichen.«
Es wird behauptet, dass bereits in diesem Jahr eine Lücke von mehreren Hundert Millionen Euro entstehen wird, weil der Bund für Flüchtlinge und andere Hartz-IV-Empfänger viel zu geringe Krankenkassenbeiträge überweist. 2017 wird das Loch schon auf über eine Milliarde Euro anwachsen. Aber wie kann es dazu kommen? Die Argumentationskette geht so:
»Flüchtlinge werden in Bezug auf die Sozialsysteme nach einer Wartezeit von 15 Monaten normalen Arbeitnehmern gleich gestellt. Wenn sie keinen Job haben – was zunächst für die meisten Flüchtlinge gelten wird, haben sie Anspruch auf Arbeitslosengeld II (Hartz-IV). Sie erhalten zudem die vollen Leistungen der gesetzlichen Krankenversicherung, die Beiträge an die jeweilige Kasse zahlt der Bund. Die Höhe der vom Bund übernommenen Beiträge ist aber nicht ansatzweise kostendeckend. Derzeit zahlt der Bund für jeden Hartz-IV-Empfänger rund 90 Euro im Monat. Zwar fehlen noch verlässliche Zahlen, wie hoch die von Flüchtlingen verursachten Gesundheitskosten tatsächlich sind. Es gibt allerdings erste Erfahrungswerte aus Hamburg, die von Kosten in Höhe von 180 bis 200 Euro im Monat ausgehen. Auch in Nordrhein-Westfalen wird dieser Wert für realistisch gehalten. Dabei wird davon ausgegangen, dass viele Flüchtlinge traumatisiert sind und eine umfangreiche medizinische Behandlung benötigen.«
Folgt man dieser Argumentation, dann ergibt sich eine monatliche Lücke zwischen Beitrag und tatsächlichen Kosten um die 100 Euro oder etwa 1.200 Euro im Jahr. Wenn man das hochrechnet, dann kommt man zu der bereits erwähnten eine Milliarde Euro im kommenden Jahr: »Pro Hunderttausend Flüchtlinge entsteht so in der gesetzlichen Krankenversicherung ein Defizit von 120 Millionen Euro im Jahr. Geht man davon aus, dass spätestens im Verlauf des Jahres 2017 eine Million Flüchtlinge die Wartezeit von 15 Monaten überschritten haben, dann wächst das Loch auf über eine Milliarde Euro.«
Man muss an dieser Stelle kurz innehalten und sich verdeutlichen, wo das eigentliche Problem zu liegen scheint: Irgendwie hat das was mit den Beiträgen zu tun, die für Menschen, die sich im Hartz IV-System befinden, von den Jobcentern an die Krankenkassen überweisen werden.
Hierzu führt Timot Szent-Ivanyi in seinem Artikel aus:
»Die vom Bund überwiesenen 90 Euro sind selbst für „normale“ Hartz-IV-Empfänger nicht kostendeckend. Bis Ende 2015 zahlte der Bund für jeden Hartz-IV-Empfänger 146 Euro im Monat. Mit diesem Betrag waren allerdings auch die Familienmitglieder abgedeckt. Da das Verfahren vor allem wegen der Familienversicherung zu kompliziert war, wurde es zu Beginn des Jahres umgestellt. Seitdem zahlt der Bund für jedes einzelne Familienmitglied den abgesenkten Betrag von 90 Euro. Die Hoffnung, dass die Umstellung für die Krankenversicherung kostenneutral ist, hat sich allerdings nicht erfüllt. Nach Informationen der FR verlieren die Kassen so gegenüber der alten Regelung 120 Millionen Euro im Jahr, Tendenz steigend.«
Der entscheidende Punkt lautet: »Die Kassen müssten also auch ohne die Zuwanderung ein wachsendes Defizit verkraften. Die Flüchtlinge verschärfen die Situation noch weiter.« Ganz genau müsste man formulieren: wenn die Flüchtlinge nach der angesprochenen 15-Monats-Frist im Hartz IV-System landen und dort wie jeder andere Hartz IV-Empfänger behandelt werden. Festzuhalten bleibt an dieser Stelle: Durch die ja nicht wirklich sachlogisch begründete Absenkung der Beiträge für Menschen im Grundsicherungssystem (von vormals 146 auf nur noch 90 Euro) wird den Krankenkassen Geld entzogen, weil der Bundeshaushalt sich darüber entlasten kann – insofern ein „aktiver Beitrag“ der Hartz IV-Empfänger zur „schwarzen Null“ des Bundesfinanzministers. Nur dass das jetzt den GKV-Versicherten um die Ohren fliegt.
Dieser Artikel wird kontrovers diskutiert. So heißt es beispielsweise in der „Ärzte Zeitung“: Mehrkosten für die Kassen sind unklar. Denn die tatsächlichen Kosten für die Krankenkassen hängen davon ab, in welchem Umfang eine Integration in Erwerbsarbeit (nicht) gelingt. »Unklar sind bisher zudem die tatsächlich durch Flüchtlinge in der GKV entstehenden Gesundheitskosten. Hierzu liegen nur Erfahrungswerte etwa aus Hamburg vor. Danach sollen sich die Kosten auf 180 bis 200 Euro pro Monat belaufen. Zum Vergleich: Die durchschnittlichen Leistungskosten für alle GKV-Mitglieder lagen im Jahr 2014 bei rund 300 Euro pro Monat.« Dann wären die Flüchtlinge also „billiger“.
Was aber schlussendlich auch egal ist, denn auch in diesem Artikel wird das eigentliche Grundproblem erkannt und benannt – »der zu geringe Zuschuss, den der Bund für Bezieher von Arbeitslosengeld II (ALG II) an die Kassen zahlt.«
Und Paul M. Schröder vom Bremer Institut für Arbeitsmarktforschung und Jugendberufshilfe (BIAJ) hat in seinem Beitrag Stimmen die in der FR genannten Krankenkassenbeiträge für „Hartz-IV-Empfänger“? vom 17.02.2016 zu Recht darauf hingewiesen, dass der Betrag, der den Krankenkassen seitens des Bundes „vorenthalten“ wird, sogar noch größer ist als die Summe aus der Differenz zwischen den Kosten und dem Beitrag: Er hängt sich auf an den immer wieder genannten 90 Euro (ganz genau sind es 90,36 Euro pro Monat in 2016), die für jeden erwerbsfähigen Hartz IV-Empfänger und seit dem 1.1.2016 auch „für jedes Familienmitglied“ an die Kassen gezahlt werden. Das aber unterschlägt, dass dies nur für Familienmitglieder im Alter von 15 Jahren und älter (genauer: für „erwerbsfähige Leistungsberechtigte“) gilt. Also nicht für die fast 1,7 Millionen Kinder im Alter von unter 15 Jahren. Wenn man die ins Visier nimmt und berechnet, was eigentlich an Beiträgen hätte fließen müssen, dann kommt Schröder zu dieser doch ganz beeindruckenden Summe: »Dies entspricht einem vom Bund „nicht gezahlten Krankenversicherungsbeitrag“ in Höhe von 1,8 Milliarden Euro pro Jahr!«
Insofern ist die folgende Klarstellung gerade in der aktuell sich immer mehr aufheizenden Debatte von besonderer Bedeutung (vgl. Krankenkassen soll Millionendefizit durch Flüchtlinge drohen – Bund dementiert):
»Annelie Buntenbach, Vorstandsmitglied des Deutschen Gewerkschaftsbundes (DGB), nannte es „schlicht falsch“, dass Flüchtlinge Defizite der Krankenkassen verursachen. Für Asylbewerber würden den Kassen vollständig die Gesundheitsleistungen erstattet. Für Hartz-IV-Bezieher aber überweise der Staat den Kassen viel zu wenig, was alleine im vergangenen Jahr eine Unterdeckung von etwa 6,7 Milliarden Euro verursacht habe. Diese „politisch bedingten Einnahmeausfälle“ dürften jedoch nicht den Flüchtlingen in die Schuhe geschoben werden.«
Wenn man ein Fazit schreiben muss, wie wäre es hiermit:
»Hinsichtlich der Finanzierung muss man feststellen, dass sich der Staat zum einen wieder zurückzieht, was den steuerfinanzierten Bundeszuschuss angeht, obgleich doch diese Mittel immer begründet wurden mit dem Ausgleich für gesamtgesellschaftliche Aufgaben, die seitens der GKV geleistet werden, also mit „versicherungsfremden“ Leistungen. Dies zeigt einmal erneut, wie (un)sicher Finanzierungszusagen seitens des Staates sind bzw. sein können. Zum anderen wird der gesamte zukünftige Kostenanstieg strukturell auf den Schultern der Versicherten abgelegt, die sich damit dann herumschlagen müssen, wodurch die Arbeitgeberseite in Milliarden-Höhe entlastet wird.«
Dieser Passus ist meinem Beitrag Und durch ist sie … Zum Umbau der Krankenkassenfinanzierung und den damit verbundenen Weichenstellungen entnommen. Veröffentlicht am 14.06.2014!
Was kann man nun aus diesem – scheinbaren – Durcheinander schlussfolgern?
Zum einen muss es darum gehen, die haushaltspolitisch kleingerechneten Beiträge für Menschen im Hartz IV-System für die GKV korrekt zu kalkulieren und den Kassen dann auch zugänglich zu machen. Denn auch wenn das zwangsläufig höhere Bundesmittel bedeuten würde – ein Verzicht darauf würde angesichts der hier auch beschriebenen Verschiebung der Lastenverteilung einseitig auf die Versichertenseite in der GKV dazu führen müssen, dass der dadurch induzierte Finanzbedarf der Krankenkassen von den Versicherten allein über die Zusatzbeiträge zu tragen ist.
Zum anderen zeigt sich an dieser Stelle die besondere Bedeutung einer grundsätzlichen Infragestellung des Systemwechsels weg von der paritätischen Finanzierung. Bereits Ende vergangenen Jahres hat sich bei einigen innerhalb der Großen Koalition, namentlich bei den Sozialdemokraten, eine Diskussion entfaltet, diesen Systemwechsel wieder rückgängig zu machen (vgl. dazu und durchaus kritisch mit Blick auf die Rolle der SPD bei der Installierung des gegenwärtigen Systems beispielsweise den Artikel SPD will Gesundheit nun doch wieder paritätisch finanzieren, dagegen für die andere Seite, die das ablehnt, den Kommentar Verlogene Beitragsdebatte von Andreas Mihm).
„Es ist ungerecht, dass die Kassensteigerungen allein von den Arbeitnehmern getragen werden“, sagte SPD-Generalsekretärin Katarina Barley am ersten Weihnachtsfeiertag. Eilig mit einer Änderung hat es Barley aber offenbar nicht. „Wir werden sehen, ob wir das noch in der Großen Koalition thematisieren – aber spätestens in unserem Wahlprogramm werden wir dieses Vorhaben für die nächste Legislaturperiode aufgreifen“«, so ein Zitat aus dem Artikel Die Kassen bitten zur Kasse.
Unabhängig von der Frage der parteipolitischen Gemengelagen: Für eine Rückkehr zur paritätischen Finanzierung in der GKV gibt es gute sozialpolitische Argumente. Aber auch sie – so entfernt ihre Realisierbarkeit angesichts der Ablehnung bei Arbeitgebern und in der Union derzeit ist – würde nicht wirklich ausreichen, die GKV-Finanzierung wetterfester zu machen: Notwendig ist insgesamt eine völlige Neuordnung der GKV-Finanzierung hin zu einer umfassenden „Bürger“- oder wie man die auch immer nennen will – „versicherung“. Aber auf dieser Baustelle ruht der Betrieb. Was sich bitter rächen wird.