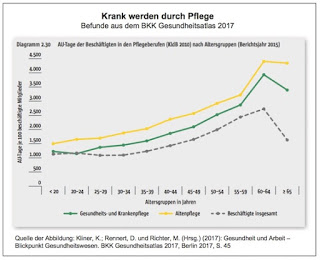
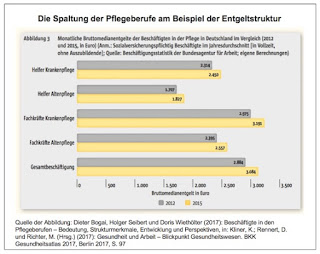
Solche Meldungen können einen ersten Eindruck vermitteln, dass der Druck im Kessel „der“ Pflege, hier der Krankenhauspflege, immer weiter ansteigt: Aus Augsburg wird gemeldet: Hundert OPs abgesagt – Streit um Klinikums-Streik spitzt sich zu. Aus Hessen: »Im Streit um bessere Arbeitsbedingungen und mehr Personal an hessischen Kliniken haben am Dienstag rund 700 Mitarbeiter in Gießen, Marburg und Frankfurt gestreikt. Am Mittwoch geht es weiter«, berichtet der Hessische Rundfunk: 700 Klinik-Mitarbeiter legen Arbeit nieder. Man könnte jetzt mit einer langen Liste weitermachen. Was steckt dahinter? Streik gegen Personalknappheit in Kliniken, so das Handelsblatt: »In Deutschlands Krankenhäusern fehlen Zehntausende Pflegekräfte. Nun werden mehrere Kliniken bestreikt. Verdi fordert aber auch Abhilfe per Gesetz.« Die Gewerkschaft fordert Haustarifverträge zur Entlastung der Mitarbeiter in den einzelnen Kliniken. Darin sollen unter anderem eine Mindestpersonalausstattung festgelegt und Regelungen zum Ausgleich für Belastungen getroffen werden.
Für Aufsehen hatten zuletzt wieder einmal die Pflegekräfte an Berlins Universitätsklinik Charité mit einem – erneuten – Streik für eine verbesserte Personalsituation gesorgt. Bereits 2015 hatten die Pflegekräfte in einem zehntägigen Streik an Europas größter Universitätsklinik, die mit ihren Tochterfirmen mehr als 16.000 Mitarbeiter beschäftigt und einer der größten Arbeitgeber Berlins ist, für Aufsehen gesorgt und einen Entlastungstarifvertrag erkämpft, dazu der Beitrag Nur ein Stolpern auf dem Weg hin zu einer historischen tariflichen Einigung über mehr Pflegepersonal im Krankenhaus? Die Charité in Berlin und die Pflege vom 6. März 2017.
Zwischenzeitlich ist der neue Arbeitskampf beendet worden: Pflegekräfte beenden Streik an der Charité: »Charité und verdi einigen sich auf Tarifvertrag: Die Regeln zur Mindestbesetzung im Pflegedienst werden nachgeschärft.«
Man sieht, dass das Thema „Pflegestreik“ keineswegs aktuell vom Himmel gefallen ist. Sollten sich nun also die Voraussagen erfüllen? Bereits im Februar 2017 wurde beispielsweise dieser Artikel veröffentlicht: „Es macht einen krank“. Darin schreibt Zacharias Zacharakis: »Noch nie haben sich Pflegekräfte an Deutschlands Krankenhäusern zu einem gemeinsamen Großstreik verabredet. Das dürfte sich bald ändern. Die Forderung: mehr Personal.«
Hervorzuheben sind die Besonderheiten: Man sollte immer wieder gleich zu Beginn klären, über was wir genau sprechen – denn „die“ Pflege gibt es nicht. Geht es um die Altenpflege oder um die Pflege in den Krankenhäusern? Diese Unterscheidung ist von größter Bedeutung, denn es handelt sich um zwei Systeme mit ähnlichen Strukturproblemen, aber großen Unterschieden was beispielsweise die Finanzierung angeht. Vgl. dazu am Beispiel der Diskussion über das Thema Fachkräftemangel in „der“ Pflege wie auch über die Vergütung der Pflegekräfte das Interview Personalmangel in der Altenpflege: „Wir laufen auf eine Katastrophe zu“.
Da geht ständig was durcheinander, auch bei denen, die sich in den Medien damit beschäftigen. Nur als ein Beispiel: In der Frankfurter Rundschau konnte man unter der Überschrift „Billig wird auf Dauer nicht mehr funktionieren“ lesen: »Zu wenig Pflegekräfte, dazu schlecht bezahlt und überarbeitet. Wie ist die Lage bei der Krankenpflege in Deutschland? Peter Pick, Chef des Medizinischen Diensts der Krankenkassen, spricht im Interview mit der FR über Herausforderungen und neue Leistungen in der Pflege.« Nur – das Interview bezieht sich dann auf die desaströse Situation in der Altenpflege, nicht aber in der Krankenpflege.
In diesen Tagen stehen die Krankenhäuser im Mittelpunkt der öffentlichen Aufmerksamkeit. Und die ist auch deshalb garantiert, weil es hier wie angesprochen zum einen nicht um eine „klassische“ Gewerkschaftsforderung nach mehr Geld geht, sondern gekämpft wird für mehr Personal. Und skandalisiert werden die Arbeitsbedingungen hinsichtlich der personellen Unterbesetzung. Dazu passen dann die
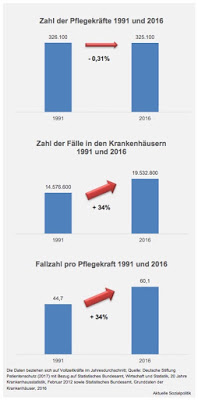
Daten zur Entwicklung der Zahl der Pflegekräfte und der Fallzahlen in den Krankenhäusern vom Statistischen Bundesamt, die von der
Deutschen Stiftung Patientenschutz in die öffentliche Debatte geworfen wurden (vgl. auch die Abbildung am Anfang dieses Beitrags). Während die Zahl der Pflegekräfte (gemessen an Vollzeitkräften) von 1991 bis 2016 mit -0,34 Prozent konstant geblieben ist, hat sich die Fallzahl je Pflegekraft um 34 Prozent erhöht.
Das ist auf große Resonanz in den Medien gestoßen:
Die Pflege fährt „auf der letzten Rille“, titelt Matthias Schiermeyer in der Stuttgarter Zeitung mit Blick auf die Zahlen für Baden-Württemberg: »Demnach ist im Zeitraum von 1991 bis 2016 die Zahl der im Krankenhaus behandelten Patienten um 27 Prozent auf 2,17 Millionen Fälle gestiegen. Die Zahl der Ärzte ist in Relation dazu sogar noch stärker gewachsen – um 72 Prozent auf heute 19.400. Die Zahl der Pflegekräfte hingegen ging in dieser Zeit um ein Prozent auf 37.800 zurück.« Oder:
„Der Pflegenotstand ist zum ernsten Gesundheitsrisiko geworden“, so Anette Dowideit: »Die Patientenzahlen in Krankenhäusern steigen immer weiter, während die Zahl der angestellten Pfleger stagniert. Deren Arbeitsbelastung ist mittlerweile besorgniserregend … Die Veröffentlichung der Zahlen sorgte bundesweit für Aufsehen und fachte die seit Jahren schwelende Debatte neu an, warum für Krankenhausbetreiber keine verbindlichen Vorgaben existieren, wie viele Pfleger auf einer gewöhnlichen Station eingesetzt werden müssen. Mit dem Rückenwind der nun wieder einsetzenden Debatte könnte das Thema Mindestpersonalvorgaben in den Koalitionsverhandlungen über ein mögliches Jamaika-Bündnis wesentlich werden.«
Auch wenn das sehr grobe Daten sind, so werfen sie ein Schlaglicht auf die besondere Problematik der Pflegekräfte in den Krankenhäusern, denn man muss im Hinterkopf behalten, dass die in den vergangenen Jahren nicht nur eine rein quantitative Zunahme der Fallbelastung erlebt haben, sondern die Grundgesamtheit derer, die hier abstrakt als „Fälle“ ausgewiesen werden, hat sich deutlich verändert – nicht nur aufgrund der demografischen Entwicklung eine beständige Zunahme älterer, darunter auch vieler multimorbider Patienten, sondern vor allem durch die seit 2001 laufende Umstellung des Krankenhausfinanzierungssystems von „tagesgleichen Pflegesätzen“ hin zu Fallpauschalen auf der Basis von DRGs wurde etwas in Gang gesetzt und auch erreicht, was mit diesem ökonomischen Systemwechsel beabsichtigt war: eine deutliche Absenkung der Verweildauer der Patienten in den Kliniken. Unauflösbar damit verknüpft ist eine massive Beschleunigung der „Umschlagsgeschwindigkeit“ der Patienten, da es in einem durchgängig fallpauschalierenden System eine betriebswirtschaftliche Logik gibt, die Patienten so schnell wir möglich wieder zu entlassen, was aber für die Pflege dazu führt, dass die Pflegeintensität der Patienten im Vergleich zu früher deutlich angestiegen ist und die Patienten nicht mehr da sind, die es früher gab und die nur noch wenig Pflegebedarf hatten.
Allein diese grobe Sicht von oben, vor allem aber die Berichte von den Betroffenen verdeutlichen, dass es mehr als gute Gründe dafür gibt, die Personalfrage zur zentralen Frage zu machen. Damit wären wir aber schon bei einer nicht zu unterschätzenden ersten Problematik eines Pflegestreiks angekommen: Es geht um den Adressat möglicher Arbeitskampfmaßnahmen. Bei einem „normalen“ Streik wenden sich die Arbeitnehmer mit ihren Gewerkschaften gegen ihren Arbeitgeber, der dann gezwungen werden soll, beispielsweise eine bestimmte Tariflohnerhöhung zu akzeptieren. Wenn er nicht will, kann man durch einen Streik versuchen, über einen unmittelbaren wirtschaftlichen Druck aufgrund der mit einem Streik verbundenen Produktionsausfälle den Arbeitgeber zu zwingen, den Forderungen nachzukommen.
Genau hier wird es verzwickt. Man kann sich das an folgendem Gedankengang deutlich machen: Stellen wir uns den Betreiber eines Krankenhauses oder eines Altenheimes vor, der selbst der Auffassung ist, die Pflegekräfte müssten deutlich besser vergütet werden oder man müsste den Personalschlüssel anheben. Selbst wenn der unmittelbare Arbeitgeber das wollte, wären im durchaus die Hände gebunden, denn wir bewegen uns hier nicht auf einem „Markt“, auf dem die Unternehmen dann versuchen werden, die Kostensteigerungen über die Preise auf die Kunden zu überwälzen, sondern die Krankenhäuser und Pflegeheime sind angewiesen auf eine entsprechende Refinanzierung der Kostensteigerungen in einem System, das die Ökonomen „administrierte Preise“ nennen. Also zugespitzt formuliert: Schon bei den „normalen“ Forderungen nach mehr Geld wäre die Ebene der Kranken- und Pflegeversicherung sowie die Politik mindestens genau so Adressat der Forderung, wenn nicht der eigentliche Adressat. Das gilt besonders bei Forderungen nach mehr Personal. Das alles ist eine erste strukturelle Bremse für Streikaktivitäten in diesem Bereich.
Wie kompliziert das Thema Personalstandards in bzw. für die Pflege ist, kann man schon dem Beitrag Rückblick und Blick nach vorne:
Die Mühen der Ebene – auf dem tariflichen Weg zu mehr Pflegepersonal im Krankenhaus? vom 28. Dezember 2015 entnehmen. Hinzu kommt eine grundsätzliche und zu diskutierende Frage: Ist es mittel- und langfristig wirklich sinnvoll, für Mindeststandards im Sinne von Untergrenzen der Personalausstattung zu kämpfen oder sollte man nicht auf Personalbesetzungsvorgaben abstellen, die einen guten Pflegebetrieb gewährleisten können?
Hinzu kommen weitere Restriktionen in diesem Bereich, die man berücksichtigen muss. Arbeitskämpfe setzen voraus, dass es Gewerkschaften gibt, in denen genügend Arbeitnehmer organisiert sind, um diese auch zu organisieren und legal durchführen zu können. Die im Pflegebereich relevante Gewerkschaft ist ver.di – und die haben es nicht einfach, denn der Organisationsgrad in der Pflege ist, wie in vielen anderen Dienstleistungsbereichen auch, eher überschaubar. Erschwerend kommt hinzu, dass die Gewerkschaft seit Jahren auch innerhalb der Pflegeprofession mit Teilen über Kreuz liegt, wenn es um die Gründung von Pflegekammern liegt, die von ver.di ablehnt werden. Da wurden bislang viele Energien verbraucht bzw. verschwendet.
Nun kann man gerade der Gewerkschaft ver.di durchaus kritische Fragen stellen zu ihrem Vorgehen im Pflegebereich, das von nicht wenigen Pflegekräften auch kritisch gesehen wird, aber man darf die Pflegekräfte nicht aus der eigenen Verantwortung entlassen, sich zu organisieren, auch wenn man nicht immer einverstanden ist mit dem, was eine Gewerkschaft so treibt. Denn es gibt unter einem Teil der Pflegekräfte durchaus eine Neigung, die bestehenden Bedingungen der eigenen Arbeit scharf zu kritisieren, aber dann in eine Art Erwartungshaltung zu verfallen, „die“ Politik oder wer auch immer solle sich gefälligst darum kümmern, die Situation zu verbessern. Hinzu kommt bei vielen potenziellen Streikenden in der Pflege der Einwand, dass man eben nicht so einfach streiken könne wie IG Metaller bei Daimler oder andere Arbeitnehmer, denn man versorge ja Patienten und Pflegefälle und könne die nicht einfach ihrem Schicksal überlassen. Ohne Zweifel wäre die Organisation eines „großen Pflegestreiks“ eine überaus komplizierte Angelegenheit.
Kristiana Ludwig hat die hier erkennbaren ambivalenten Haltungsfragen durchaus provozierend für viele in ihrem Artikel
Pflegerinnen sind zu nett für die Rebellion zum Ausdruck gebracht – und diese Ebene zugleich verbunden mit einem Blick auf die „überkomplexe Unterrepräsentation“ der Pflege im Politikbetrieb, so kann man ihren Hinweis vielleicht zusammenfassen:
»Viele Betreuerinnen leiden unter zu vielen Patienten und sehr geringer Bezahlung. Trotzdem fehlt ihnen der Wille zum Arbeitskampf – denn sie möchten die Hilfsbedürftigen nicht alleinlassen. Gleichzeitig treten etliche Verbände an die Berliner Politiker heran, die sich als Sprachrohr der Pflegekräfte sehen könnten.«
Was meint sie mit dem letzten Punkt?
»An die Berliner Politiker treten unterdessen eine Vielzahl von Verbänden heran, die sich alle als Sprachrohr der Pflegekräfte vorstellen. Neben der Gewerkschaft Verdi gibt es da etwa den Deutschen Berufsverband für Pflegeberufe, den Berufsverband für Altenpflege oder den Deutschen Pflegerat. Der Großteil ihrer Mitglieder sind Krankenhausmitarbeiter. Selbst die Ärztegewerkschaft Marburger Bund hat kürzlich überlegt, um Mitglieder aus der Pflege zu werben. So steht eine ohnehin sehr geringe Zahl von engagierten Pflegekräften einer unübersichtlichen Landschaft aus Verbänden und Vertretern gegenüber.«
Ohne Zweifel ist das ein strukturelles Problem für die Interessenvermittlung der Pflegeprofession im Politikbetrieb, in dem die Pflege an sich schon eher untergewichtet wird.
Zu dem Problem einer entwicklungsfähigen Organisierung der Pflegekräfte – hier allerdings auf die Altenpflege bezogen – kann man dem Artikel von Kristiana Ludwig beispielhaft entnehmen:
»Experten schätzen den Anteil der Altenpfleger in einer Gewerkschaft auf fünf bis zwölf Prozent. In kaum einem Heim traten die Beschäftigten je in den Streik.
In privaten Heimen, die in Deutschland rund die Hälfte aller Einrichtungen ausmachen, gibt es nach einer neuen Studie des Politikprofessors Wolfgang Schröder vom Berliner Wissenschaftszentrum nur in jedem zehnten Haus einen Betriebsrat. In kirchlichen Einrichtungen liegt der Anteil mit 40 Prozent zwar höher. Allerdings gibt es dort sogenannte Mitarbeitervertretungen, die sich an das Kirchenrecht halten müssen und deshalb weniger erreichen können als in Privatunternehmen.« (Zu der im Zitat angesprochenen Studie von Wolfgang Schröder vgl. seinen Artikel Altenpflege zwischen Staatsorientierung, Markt und Selbstorganisation, in: WSI-Mitteilungen, Heft 3/2017).
In dem Zitat taucht eine weitere strukturelle Restriktion auf, die man in Rechnung stellen muss – gemeint ist der Hinweis auf die Sonderrolle der kirchlichen Arbeitgeber im Feld der Sozial- und Gesundheitseinrichtungen, denn für die weit mehr als eine Million Beschäftigten in Einrichtungen, die unter konfessionell gebundener Trägerschaft laufen, gelten elementare Bestandteile des Arbeitsrechts, wie sie für alle anderen Arbeitnehmer selbstverständlich sind, nicht. Dazu gehört auch das seit langem umstrittene Streikverbot in kirchlich gebundenen Einrichtungen. Oder auch das eigene Kündigungsrecht der Arbeitgeber, das weit über das hinausreicht, was man normalerweise akzeptieren würde bei Arbeitnehmern. Dieser Bezug der kirchlich gebundenen Arbeitgeber auf den sogenannten „Dritten Weg“ spielt gerade aktuell wieder eine prominente Rolle, denn für den 11. Oktober 2017 wird erstmals ein Streik in einem Krankenhaus geplant, das sich in katholischer Trägerschaft befindet.