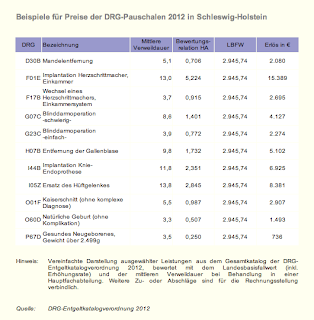
Es gibt bekanntlich die Lebensweisheit, dass man sich nur im bewusstlosen Zustand in eine Klinik einliefern lassen sollte. Das scheint wieder einmal bestätigt zu werden, wenn man die mediale Resonanz auf den neuen „AOK Krankenhaus-Report 2014“ verfolgt.
Die AOK und das Wissenschaftliche Institut der AOK (WIdO) haben Materialien zum „Krankenhaus-Report 2014“ veröffentlicht, in dem man auch ein Statement von Max Geraedts, dem
Leiter des Instituts für Gesundheitssystemforschung an der Universität Witten/Herdecke, findet. Er führt aus:
»In Deutschland finden pro Jahr rund 19 Millionen Krankenhausbehandlungen statt, bei denen rund 50 Millionen oftmals komplizierte Prozeduren an immer älteren Patienten durchgeführt werden … Gemäß den bekannten Analysen des Aktionsbündnisses Patientensicherheit und des Sachverständigenrates von 2007 müssen wir nach wie vor davon ausgehen, dass bei fünf bis zehn Prozent aller Krankenhausbehandlungen ein unerwünschtes Ereignis stattfindet. Das kann eine allergische Reaktion auf ein Medikament sein, die Entzündung einer Operationswunde oder schlimmstenfalls ein Todesfall, der nicht durch die Krankheit selber, sondern durch deren Behandlung verursacht wurde. Knapp die Hälfte dieser unerwünschten Ereignisse gilt als vermeidbar.«
Und jetzt wird die Zahl abgeleitet, die man nun überall lesen und hören kann:
»Fehler kommen mit einer Häufigkeit von rund einem Prozent aller Krankenhausfälle vor und tödliche Fehler mit einer Häufigkeit von rund einem Promille. Ein Fall von 1.000 bedeutet auf dem heutigen Versorgungsniveau rund 19.000 Todesfälle in deutschen Krankenhäusern pro Jahr auf der Basis von Fehlern – das sind fünfmal so viele Todesfälle wie im Straßenverkehr.«
Die Hochrechnungen basieren also auf Schätzungen des Umfangs der letztendlich tödlichen Fehler, die im „Gutachten 2007 des Sachverständigenrates zur Begutachtung der Entwicklung im Gesundheitswesen. Kooperation und Verantwortung – Voraussetzungen einer zielorientierten Gesundheitsversorgung, Bundestags-Drucksache 16/6339 vom 07.09.2007 veröffentlicht wurden. Dort findet man auf der Seite 245 den folgenden Passus:
»Zusammenfassend kann für den Krankenhausbereich eine Größenordnung von 5-10 % unerwünschter Ereignisse, 2-4% Schäden, 1% Behandlungsfehler und 0,1 % Todesfälle, die auf Fehler zurückgehen, angenommen werden.«
Die Zahlen selbst wurden abgeleitet aus einer Literaturanalyse verschiedener Studien, die zumeist aus den USA stammen. Einige deutsche Untersuchungen waren auch dabei. Der Sachverständigenrat schrieb im Jahr 2007, dass die Ergebnisse der vergleichenden Literaturanalyse „eher als konservative Näherung“ (S. 245) anzusehen seien, also wäre die Wahre Zahl noch höher anzusetzen. Allerdings kann man auch gute Gründe ins Feld führen, die Zweifel an der Größenordnung wecken, die wie dargestellt eine Hochrechnung aus einzelnen Studienergebnissen auf eine Grundgesamtheit von Millionen Fällen darstellen. Die selektiven Daten sind mehr als acht Jahre alt und stammen aus internationalen Studien. Das ist eben eine komplexe Materie und eine diskussionswürdige Methodik – zumindest sind so viele Fragezeichen angebracht, dass man darauf hinweisen muss, dass es sich um „mutige Hochrechnungen“ handelt angesichts der Wirkungen, die solche Überschriften beim „Normal-Publikum “ auslösen werden: „18.800 Tote durch Fehler in Krankenhäusern„. Für die meisten ist klar: Die Krankenhäuser bzw. die Ärzte sind schuld an den Todesfällen, hier wird gepfuscht. Aber wie so oft im Leben ist die Wahrheit sperriger und weniger einfach zuzuordnen, als es diese Vereinfachungen nahelegen.
Aber die AOK möchte natürlich bestimmte Botschaften das Krankenhauswesen insgesamt transportieren und insofern sind die (angeblichen) 18.800 Opfer von Fehlern in den Kliniken – so tragisch die Einzelfälle sein mögen – in diesem Kontext vor allem ein Eyecatcher für die Medien und die Öffentlichkeit. Im Statement von Uwe Deh vom AOK-Bundesverband finden sich zu den Intentionen der Krankenkasse die folgenden Ausführungen:
»… Ärzte, Pfleger und das Krankenhausmanagement können sich noch so sehr um mehr Patientensicherheit bemühen – solange es weiterhin Fehlanreize durch strukturelle Defizite gibt, stoßen diese Bemühungen zwangsläufig an Grenzen. Ein Beispiel ist die riskante Mengenentwicklung bei bestimmten lukrativen Eingriffen wie Rückenoperationen, die in den letzten Monaten immer wieder Thema war. Wenn Operationen nicht nur aus medizinischen, sondern auch aus wirtschaftlichen Gründen durchgeführt werden, ist die Patientensicherheit schnell in Gefahr. Unnötige Risiken entstehen aber auch durch mangelnde Spezialisierung und Arbeitsteilung zwischen den Kliniken. Eigentlich sollten sich die Krankenhäuser am Bedarf der Patienten orientieren. Stattdessen versuchen viele Häuser, sich angesichts der Konkurrenz und aus einem primär ökonomischen Kalkül zu „kleinen Universitätskliniken“ zu entwickeln, die alles anbieten. Für eine hochwertige medizinische Versorgung ist jedoch Spezialisierung das Gebot der Stunde.«
Neben einer weiter fortschreitenden Spezialisierung gibt es eine zweite Stoßrichtung der Kassenargumentation: Abbau von Krankenhauskapazitäten. Das wird so verpackt:
»Auf Bundesebene liegt die Auslastung der Krankenhäuser … bei 77,4 Prozent. Schlecht ausgelastete Kliniken, die den ökonomischen Druck spüren, versuchen ihn auszugleichen – vielfach, indem sie immer mehr Patienten „durchschleusen“. Und auf der politischen Ebene führt der wirtschaftliche Druck zu der Forderung, noch mehr Geld in das System zu pumpen … Während die GKV-Ausgaben für Krankenhausbehandlungen von 2002 bis 2012 um 35 Prozent auf knapp 62 Milliarden Euro gestiegen sind, sind die Investitionen der Länder für die Krankenhäuser um 19 Prozent auf 2,62 Milliarden Euro gesunken … Die Folge ist dann, dass Krankenhäuser ihre Investitionen aus den Mitteln für die Patientenbehandlung finanzieren müssen. Und das bedeutet, dass ein Krankenhaus schon aus rein betriebswirtschaftlichen Gründen mehr Behandlungen durchführen muss. Die vorhandenen Fehlanreize und negativen Folgen für die Sicherheit der Patienten werden also verstärkt.«
Was also wäre – neben dem Abbau von Krankenhauskapazitäten, die im übrigen in den Jahren seit 2000 in einem erheblichen Umfang bereits stattgefunden hat – aus Sicht der Krankenkasse zu tun? Hier kommt die dritte strategische Stoßrichtung der AOK ans Tageslicht:
»Die Investitionsentscheidungen der Länder und damit auch die Kapazitäten der Kliniken müssen stärker an die Qualität des einzelnen Hauses und an den tatsächlichen Bedarf in ei- ner Region gekoppelt werden. Und nicht zuletzt sollten die Krankenkassen die Möglichkeit erhalten, besonders schlechte Qualität nicht mehr zu bezahlen. Dann bleibt auch mehr Geld für gute Qualität.«
Es geht also um den Kontrahierungszwang der Kassen mit den Krankenhäusern – und den zu durchbrechen ist eine alte Forderung der GKV. Man will nicht mehr für jede im Krankenhausbedarfsplan aufgenommene Klinik zahlen müssen, sondern man möchte differenzierte Vergütungs- und damit Belohnungs- bzw. Bestrafungssysteme installieren können. Der Weg dahin soll dann über „die“ Qualität laufen, das lässt sich ja auch partiell gut begründen und zudem gut verkaufen.
Hier muss man differenzieren: Durchaus plausibel ist die erneut von der AOK vorgetragene These, dass es einen Zusammenhang gibt zwischen Menge und Qualität bei bestimmten medizinischen Leistungen. Heike Le Ker zitiert in ihrem Artikel „Mehr Tote durch Behandlungsfehler als im Straßenverkehr“ das Beispiel mit den Frühgeborenen:
»Je mehr Frühgeborene eine Klinik behandelt, desto größer ist die Überlebenswahrscheinlichkeit. Auf Basis der AOK-Daten hat das Wido errechnet, dass dies insbesondere bei Babys der Fall ist, die bei der Geburt weniger als 1250 Gramm wiegen. Demnach ist das Risiko, dass ein so kleines Baby in einer Klinik mit 15 Frühgeburten pro Jahr stirbt, um 87 Prozent höher als in Kliniken mit mehr als 45 Fällen jährlich.«
Bei anderen Leistungen ist die Diskussionslage weitaus strittiger, was die These einer linearen Korrelation zwischen Menge und Qualität angeht.
Unabhängig davon hat jede Medaille – mithin also auch die geforderte weitere Spezialisierung der Krankenhäuser – zwei Seiten. Und oftmals wird an die andere Seite nicht gedacht. Wir haben bereits in den vergangenen Jahren eine ausgeprägte Spezialisierung vieler Kliniken sehen können, was eine Auswirkung der neuen Finanzierungssystematik seit Anfang des Jahrtausends ist: Mit dem Gesetz zur Einführung des diagnoseorientierten Fallpauschalensystems vom 23.04.2002 wurde das bisherige System der Krankenhausvergütung aus tagesgleichen Pflegesätzen, Fallpauschalen, Sonderentgelten und Krankenhausbudgets auf eine leistungsorientierte Vergütung umgestellt. Man kann durchaus systemlogisch die weitere Spezialisierung vorantreiben. Das hat aber Konsequenzen, die man in Rechnung stellen muss bzw. über die man überhaupt mal diskutieren sollte. So beispielsweise bei der fachärztlichen Weiterbildung der Mediziner. Je spezialisierter die Krankenhäuser werden, desto schwieriger bis unmöglich wird es, die fachärztliche Qualifikation in der notwendigen Tiefe und Erfahrung an einem oder zwei Kliniken zu vermitteln. Letztendlich müsste man dann die Figur des Wanderarztes während der Weiterbildung schaffen.
Apropos Fallpauschalensystem der Finanzierung der Krankenhäuser. Hier ist die Position des Bundesverbandes der AOKen schon sehr eigen. Uwe Deh postuliert hierzu:
»Immer wieder wird das DRG-System für Fehlanreize verantwortlich gemacht, doch das ist falsch: Das DRG-System hat dafür gesorgt, dass die Kliniken effizienter geworden sind. Damit hat es genau das getan, was es sollte.«
Das ist ein echter Euphemismus angesichts dessen, was wir mittlerweile wissen über die eben auch hoch problematischen Ökonomisierungseffekte, die direkt aus dem Fallpauschalensystem resultieren. Hier möchte man Herrn Deh die Lektüre beispielsweise dieses Artikels empfehlen:
Michael Simon: Das deutsche DRG-System: Grundsätzliche Konstruktionsfehler, in: Deutsches Ärzteblatt, 2013, A 1782 – A 1786
Seine Argumentation geht in diese Richtung: »Knapp zehn Jahre nach Einführung des DRG-Systems in Deutschland wird deutlich: Die Entwicklung des Versorgungsangebots im stationären Sektor darf nicht allein den unkalkulierbaren Wirkungen eines reinen Preissystems überlassen werden.«
Das ist wohl wahr – das DRG-basierte Fallpauschalensystem ist keineswegs so harmlos effizient, wie es uns der Spitzenmann der AOK verkaufen will. Dazu gibt es zahlreiches Material, aus der Vielzahl der Artikel vgl. hier nur beispielhaft „Das Finanzdesaster deutscher Krankenhäuser“ aus der WirtschaftsWoche: »Mit Privatisierung drohen, Lohnkosten drücken, Städte erpressen – bei Übernahmen von Krankenhäusern kämpfen Politiker, Unternehmer, Kirchen und Kommunen mit harten Bandagen.«
Qualität hat dann letztendlich immer auch und nicht selten vor allem was mit dem Preis zu tun. Um nicht missverstanden zu werden – Qualität hat neben den Voraussetzungen, die vorhanden sein müssen, um Qualität zu liefern, was mit Ausgaben verbunden ist und auch mehr Geld bedeuten kann, am Ende sehr viel mit der Haltung der beteiligten Akteure zu tun. Und die „richtige“ Haltung im Gesundheitswesen hinzubekommen, ist sicher nicht einfach, weil wie immer im Leben eben personenabhängig. Aber diesen wichtigen Aspekt sollte man unbedingt mitdenken, wenn jetzt erneut der Ruf nach mehr Controlling, Dokumentation, QM usw. laut wird. Zuweilen ist es die schwierigste Aufgabe, einen Mittelweg zu finden.