Viele werden dieses weihnachtliche Lied mit den Kinderlein, die zur Krippe kommen sollen, am Ende der Weihnachtsfeiertage 2019 noch im Ohr haben. Und auch die Politik feiert seit Jahren jedes zusätzliche Kind, das die Geburtenstatistik nach oben treibt. Denn genau das haben wir in den vergangenen Jahren gesehen: Im Jahr 2018 sind 125.000 Kinder in Deutschland mehr geboren worden als 2011, dem Jahr mit der bislang niedrigsten Zahl an lebendgeborenen Kindern in Deutschland.
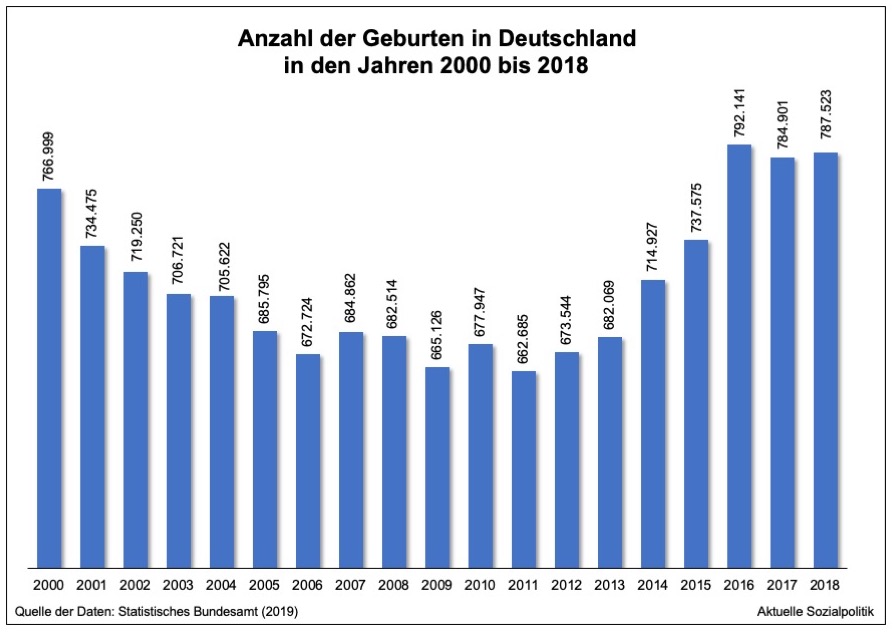
Eine nicht nur demografisch, sondern auch in jedem Einzelfall gesehen frohe Botschaft. Die allerdings auch eine Kehrseite hat, die man seit geraumer Zeit in den Medien serviert bekommt: Zunehmend wird Klage geführt über eine abnehmende Zahl an Kreißsälen, in denen die werdenden Mütter entbinden können und seit Jahren wird über einen sich verstärkenden Mangel an Hebammen berichtet, der viele an sich glücklichen Eltern an den Rand der Verzweiflung treibt. Vgl. dazu nur als ein Beispiel aus der Vielzahl an entsprechenden Berichten den Artikel Kind kommt, Kreißsaal fehlt aus dem Mai des vergangenen Jahres. Dort wurde auch schon darauf hingewiesen, dass das Problem der kleiner werdenden Zahl an Kliniken, in denen man überhaupt noch entbinden kann, gleichsam gedoppelt wird, wenn die Betroffenen an innere Kapazitätsgrenzen der verbleibenden Kliniken stoßen – das »spüren Frauen besonders schmerzlich, wenn überfüllte Kliniken sie kurz vor der Geburt abweisen. Laut einer Umfrage der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe passierte das im zweiten Halbjahr 2017 in einem Drittel der knapp 200 befragten Krankenhäuser. Als wichtigste Ursachen nannten diese einen Mangel an Hebammen, an Kreißsälen sowie an Betten auf der Frühchen-Station.« Und auch am Jahresende 2019 die gleiche Tonlage: Hebammenverband schlägt Alarm. Geschlossene Kreißsäle zum Jahresende wegen fehlenden Personals.
Auch der Blick auf die nackten Zahlen bestätigt das, was hier beklagt wird – nur als Anmerkung für die historisch Interessierten: 1991 gab es noch 1.186 Kliniken in Deutschland, in denen Entbindungen stattgefunden haben:
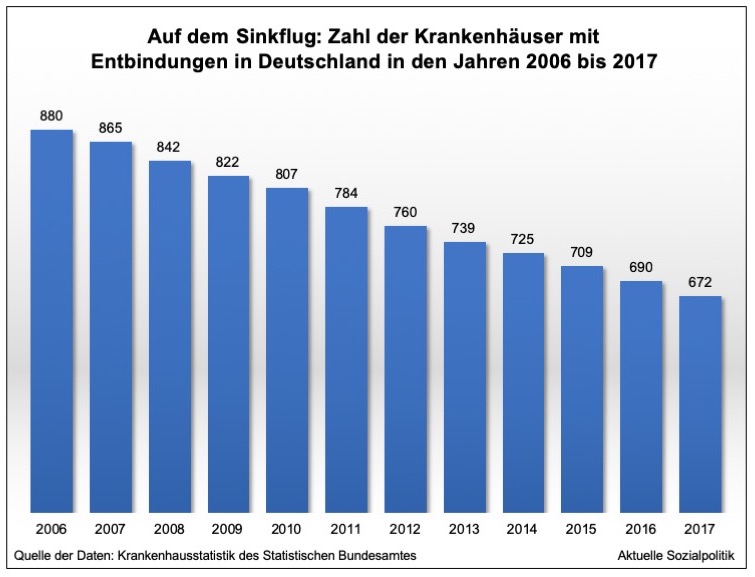
Während die Zahl der geborenen Kinder seit 2011 wieder deutlich angestiegen ist, verzeichnet die Krankenhausstatistik in den zurückliegenden zehn Jahren einen Abbau der Kliniken, in denen Entbindungen vorgenommen werden, um 20 Prozent. Und diese an sich schon beeindruckende Zahl zeichnet das tatsächliche Bild noch deutlich weicher, als es ist, denn der Abbau der stationären Geburtshilfekapazitäten erfolgte nicht gleichverteilt über Deutschland, sondern vor allem die eher ländlich strukturieren Regionen unseres Landes waren und sind von diesem Abbau betroffen – und damit die dort lebenden Menschen, die immer öfter auf immer weiter entfernt liegende Möglichkeiten der Entbindung verwiesen werden. Es gibt – aus guten Gründen – so gut wie keine Alternativen zu einer Entbindung in einem Krankenhaus. 2017 kamen lediglich 1,6 Prozent der Säuglinge per Hausgeburt oder in Geburtshäusern zur Welt, um das mal zahlenmäßig einzuordnen, konkret: 5.494 Hausgeburten und 7.244 Geburten in Geburtshäusern.
Welche Ursachen für diesen seit vielen Jahren anhaltenden Sinkflug der stationären Geburtshilfe lassen sich identifizieren?
Ein Aspekt ist sich die demografische Entwicklung der Vergangenheit, denn nach der Wiedervereinigung gingen die Geburtenzahlen in Gesamtdeutschland stetig zurück, um 2011 ihren bisherigen Tiefstand zu erreichen. In den zurückliegenden Jahren wurden bei den Bedarfsprognosen immer weiter absinkende Geburtenzahlen prognostiziert, auf keinen Fall aber das, was wir seit 2011 tatsächlich in den Daten und konkret in den Kreißsälen der Republik zur Kenntnis nehmen müssen: ein erheblicher Anstieg der Zahl der Geburten.
Aber es werden weitere wichtige Aspekte für die Entwicklung vorgetragen. Beispielsweise kann man der Antwort der Bundesregierung auf die Anfrage „Angebote für klinische und außerklinische Geburtshilfe in Deutschland“ der Grünen im Deutschen Bundestag (Bundestags-Drucksache 19/1924 vom 27.04.2018) hinsichtlich der dort vorgetragenen Gründe – a) mangelnde Auslastung; b) fehlendes Hebammen-Personal; c) fehlendes ärztliches Personal; d) wirtschaftliche Defizite; e) Qualitätsmängel in der Versorgung – entnehmen: »Nach Länderangaben … haben alle … benannten Kriterien zu Schließungen geführt, wobei fehlendes Hebammenpersonal und eine mangelnde Auslastung als gehäufte Gründe benannt wurden.« (S. 4).
Neben dem Aspekt des sich verschärfenden Personalmangels, den man ja auch in vielen anderen Bereichen des Gesundheitswesens zur Kenntnis nehmen muss, sollte man einen genaueren Blick auf die Tatsache werfen, dass Geburtshilfe in heutigen Zeiten für viele Krankenhäuser ein betriebswirtschaftliches Sorgenkind darstellt: »Geburtshilfe ist teuer, nicht jede Klinik kann sich das leisten. 60 Prozent der geburtshilflichen Abteilungen kosten mehr, als sie einbringen, hat die Deutsche Krankenhausgesellschaft 2014 errechnet. Erst ab 600 bis 800 Geburten pro Jahr könne eine Klinik wirtschaftlich arbeiten, argumentieren die zuständigen Fachorganisationen«, so Julia Köppe in ihrem Artikel Schwere Geburt. Hinzu kommen steigende Versicherungskosten, so Köppe: »Ein schwerwiegender Fehler während der Entbindung geschieht zwar selten, aber wenn etwas passiert, wird es meist teuer. Besonders wenn das Kind zu Schaden kommt und ein Leben lang Ausgleichszahlungen geltend machen kann. Im Schnitt werden laut dem Gesamtverband der Deutschen Versicherungswirtschaft (GDV) in solchen Fällen rund 3,2 Millionen Euro fällig – Tendenz steigend. Krankenhäuser und freiberufliche Hebammen sind bei Versicherern deshalb unbeliebt geworden. Die Risiken lassen sich nur schwer kalkulieren – die Summen, die Versicherungen aufrufen, sind dementsprechend explodiert. Viele Krankenhäuser und Hebammen können oder wollen sich Entbindungen dadurch schlicht nicht mehr leisten.«
Es gibt also durchaus nachvollziehbar betriebswirtschaftliche Argumente gegen den (Weiter-)Betrieb geburtshilflicher Stationen – vor allem, wenn sie die erforderlichen Mindestmengen nicht erbringen (können), was natürlich in den eher ländlichen Regionen regelmäßig der Fall sein muss, was dann im Ergebnis das Problem verdoppelt: Nicht nur wurden geburtshilfliche Angebote massiv ausgedünnt, sondern der Abbau erfolgte vor allem in den ländlichen Räumen, so dass dort das Kinderkriegen hinsichtlich einer entsprechenden Versorgung der werdenden Mütter schon seit längerem immer mühsamer wird. Die innere Logik des bestehenden Mengensystems – ein Kreißsaal „rechnet“ sich erst ab einer größeren Zahl an Geburten – produziert unweigerlich Folgeprobleme, die sich dann an einer weiteren Stelle problemverschärfend entladen: Weil die werdenden Mütter auf die verbliebenen Kreißsäle ausweichen müssen, steigt dort die Belastung des Personals, das nicht oder wenn, dann nur mit Zeitverzögerung aufgestockt wird. Das wiederum befördert einen Prozess der Abwanderung aus den Kliniken beim Fachpersonal aufgrund der sich verschlechternden Arbeitsbedingungen, was uns dann wieder als ein zunehmender Mangel an Hebammen begegnet (speziell zur Situation der Hebammen vgl. auch den Beitrag Von unbezahlbaren Hebammen. Immerhin: Der ministeriale Berg hat gekreißt und eine Zählmaus geboren vom 5. Mai 2019).
Wir sind also mit strukturellen Problemen der Geburtshilfe im bestehenden System der fallpauschalierenden Vergütung von Krankenhäusern und der gerade nicht halbwegs auskömmlichen Abdeckung von Leistungsbereichen konfrontiert. Stationäre Leistungen, die eben nicht wie ein industrieller Prozess organisiert und erlöstechnisch optimiert werden können, weil sich beispielsweise werdende Mütter an keinerlei Zeitvorgaben halten. „Konventionelle“ Geburtshilfe ist betriebswirtschaftlich gesehen in einem Finanzierungssystem, das auf Fallpauschalen basiert, ein echte „Katastrophe“, denn die „Kunden“ halten sich an keine Öffnungszeiten, wenn sie zur Entbindung kommen, dann kann das sehr schnell gehen oder aber lange Stunden in Anspruch nehmen, man muss 24 Stunden an 7 Tagen in der Woche für Kaiserschnitte ein OP-Team vorhalten, auch wenn das oftmals nicht gebraucht wird. Hier stoßen wir auf einen der wichtigsten Gründe für den beobachtbaren und von vielen kritisierten Abbauprozess in der Geburtshilfe – das auf DRGs basierende, durchschnittskostenkalkulierte Fallpauschalensystem der Krankenhausfinanzierung. Die folgende Abbildung versucht eine Visualisierung dessen, was Kliniken bekommen, wenn sie Entbindungen betreiben:
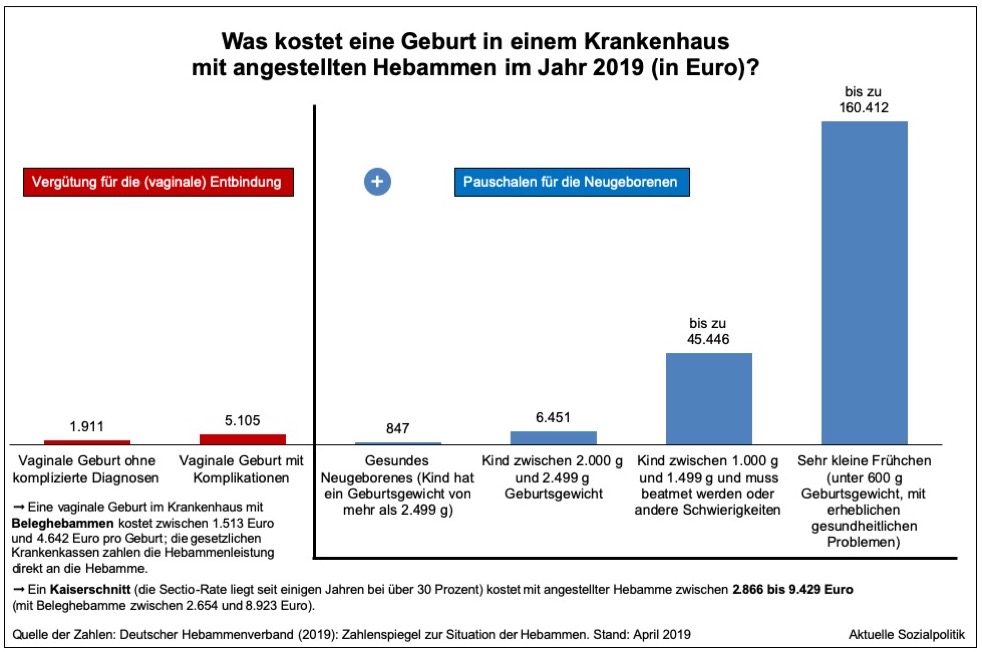
Betriebswirtschaftlich gesehen der „schlimmste Fall“ ist die „normale“, also komplikationslose vaginale Entbindung, für die es weniger als 2.000 Euro gibt (plus einer Pauschale für das gesunde Neugeborene in Höhe von 847 Euro). Wobei auch eine „normale“ Entbindung sich an keine Zeitvorgaben hält – es kann sehr schnell gehen oder sich über Stunden mit einem entsprechenden Aufwand hinziehen. Das wird aber in der Fallpauschale nicht differenziert abgebildet, die „Schnellen“ müssen also faktisch die „Langsamen“ quersubventionieren.
Und die in der Abbildung dokumentierten Beträge markieren einen weiteren, immer wieder vorgetragenen Hinweis: Aufgrund der unterschiedlichen Vergütung für eine „normale“ vaginale und eine Kaiserschnittentbindung würde es im bestehenden System einen Anreiz geben, mehr Kaiserschnitte durchzuführen, als es eigentlich indiziert wäre. Und tatsächlich ist es so, dass die Kaiserschnittrate in Deutschland seit einigen Jahren bei über 30 Prozent der Geburten liegt, was als „zu hoch“ bewertet wird. Dafür, dass muss man ansprechen, gibt es durchaus auch „nachfrageseitige“ Gründe bei werdenden Müttern. Aber möglicherweise auch angebotsseitige, aus den Finanzierungsanreizen resultierende Impulse.
➔ Udo Schneider, Heike Botson und Roland Linder vom Wissenschaftliches Institut der TK für Nutzen und Effizienz im Gesundheitswesen (WING) sind dieser Frage in ihrer 2016 veröffentlichten Studie Ökonomische Fehlanreize in der Geburtshilfe nach Anpassung des DRG-Systems nachgegangen, bei der eine systematische Veränderung in der Finanzierung von Kaiserschnitten als Ausgangspunkt für die empirische Prüfung gewählt wurde: »Im Jahr 2010 wurde im DRG-System eine Neuerung eingeführt, der zufolge Kaiserschnitte, die vor Beginn des natürlichen Geburtsvorgangs und damit geplant erfolgen (primäre Sectiones) anders vergütet werden als Kaiserschnitte, welche nach Beginn des natürlichen Geburtsvorgangs oftmals notfallmäßig eingeleitet werden (sekundäre Sectiones). Als sekundäre Sectio dokumentierte Kaiserschnitte können mit einer höher vergüteten DRG abgerechnet werden und führen somit zu einem höheren Ertrag des Krankenhauses.« Für 2016 werden diese Erlösunterschiede ausgewiesen: 2.688 Euro für eine primäre und 3.357 Euro für eine sekundäre Sectio. Die Autoren gingen der Frage nach, inwieweit sich die geänderten Abrechnungsmöglichkeiten auf das Kodierverhalten der Krankenhäuser ausgewirkt haben. Ergebnis: »Ein Vergleich der abgerechneten Krankenhausleistung vor und nach der Abrechnungsdifferenzierung im Jahr 2010 zeigt bei relativer Betrachtung eine deutliche Zunahme sekundärer im Verhältnis zu primären Sectiones … Für die sprunghafte Zunahme sekundärer Sectiones im zeitlichen Zusammenhang mit geänderten Abrechnungsmodalitäten lassen sich keine weiteren Erklärungskomponenten finden.« Die Autoren sprechen von „Upcoding“ seitens der Kliniken.
➔ Eine im Auftrag der Bertelsmann Stiftung erstellte Analyse aus dem Jahr 2012 kommt bezüglich der monetären Anreize für Kaiserschnitt-Entbindungen zu folgendem Ergebnis: „Die oft formulierte Hypothese, Kaiserschnitte seien für Kliniken monetär besonders lohnend, ließ sich (dabei) nicht bestätigen – das fallpauschalierende Vergütungssystem steht einer Quersubventionierung eher entgegen. Allerdings lassen sich geplante Kaiserschnitte besser als vaginale Entbindungen in die organisatorischen Abläufe einer Klinik einbinden und sind aus diesem Grund attraktiv für Kliniken.“ (Petra Kolip et al.: Faktencheck Gesundheit. Kaiserschnittgeburten – Entwicklung und regionale Verteilung. Gütersloh: Bertelsmann-Stiftung, 2012, S. 6).
Die Geburtshilfe ist nur der Anfang – auch die Kindermedizin gerät in den Schraubstock des fallpauschalierenden Vergütungssystems
Immer diese Fallpauschalen. Die tauchen dann auch wieder an einer anderen Stelle auf als bedeutsamer Erklärungsfaktor für dort ebenfalls beklagte Abbau-Entwicklungen. Denn die Geburt ist das eine – im weiteren Verlauf braucht es eine kindermedizinischen Versorgung. Und auch hier wird zunehmend „Land unter“ gemeldet.
Das schlägt sich beinahe täglich in den Medien nieder. So berichtete das ARD-Politikmagazin „Kontraste“ am 12. Dezember 2019: Profit geht vor Kindeswohl – Kindermedizin unter Druck: »In Deutschland gibt es über 2 Millionen chronisch kranke Kinder. Immer öfter werden sie nicht mehr so versorgt, wie sie es eigentlich bräuchten – mit fatalen Folgen für die kleinen Patienten. Die Behandlung, die aufwändig und teuer ist, lohnt sich für die Kliniken oftmals nicht. Das zeigt eine aktuelle Studie der Uni Köln. Defizitäre Abteilungen werden abgebaut oder gleich ganz dicht gemacht – es kommt zu Unterversorgung in ganzen Regionen.« Und am 4. November 2019 wurde diese Dokumentation im ARD-Fernsehen ausgestrahlt: Kein Geld für kranke Kinder: »Lange geplante Herz-OPs von Kindern werden kurzfristig verschoben. Rettungssanitäter wissen nicht, welche Klinik sie ansteuern können. Eltern müssen in entfernte Kliniken pendeln.«
So berichtet Kristiana Ludwig unter der Überschrift Kinderkliniken in Not, »in den vergangenen Monaten häufen sich Nachrichten von Eltern und Kindern, die in deutschen Krankenhäusern etwas ganz anderes erleben: Kinderoperationen werden abgesagt, Kinderkliniken nehmen keine Patienten mehr auf. Krankenwagen müssen junge Patienten viele Kilometer fahren, damit sie ein freies Intensivbett bekommen. Selbst die sonst so stolze Berliner Charité musste Betten auf ihrer Kinderkrebsstation sperren. „Die Situation der Kinderkliniken und Kinderstationen ist hoch problematisch“, räumt der Präsident der Deutschen Krankenhausgesellschaft, Gerald Gaß, offen ein – und das in einem Land, von dem gesagt wird, es biete eines der besten Gesundheitssysteme der Welt.«
Und auch Ludwig legt schnell den Finger auf die sehr offene Fallpauschalen-Wunde: »Wie unter einem Brennglas haben sich bei der Behandlung von Kindern und Jugendlichen Probleme entwickelt, die zeigen, was bei der Finanzierung von Krankenhäusern schiefläuft. Die Prioritäten in der Medizin wurden verschoben: Nicht mehr die Tage der Patienten im Bett, sondern einzelne ärztliche Eingriffe werden bezahlt. Patienten, die am Herzen operiert werden oder an Geräten hängen, bringen einer Klinik nach dieser Logik viel Geld ein. Menschen, die zur Beobachtung bleiben, werden dagegen irgendwann teuer. In diesem System sind junge Patienten eigentlich nicht zu bezahlen. Denn sie brauchen, anders als Erwachsene, viel mehr Aufmerksamkeit, wenn sie im Krankenhaus liegen, und damit viel Personal. Auch ihre Erkrankungen sind weniger vorhersehbar als bei Älteren: Während Kinderbetten in der einen Klinik fehlen, stehen sie anderswo leer. Beide Faktoren sind für Krankenhäuser unwirtschaftlich.« Zwischen 2004 und 2017 wurden in Deutschland 22 Kinderstationen geschlossen. Immer weniger Ärzte und Pflegekräfte spezialisieren sich auf Kinder.
Was macht der Bundesgesundheitsminister Jens Spahn (CDU) angesichts der zunehmend beklagten Schneisen der Verwüstung, die auch und vor allem durch die Art und Weise der Finanzierung vorangetrieben wird im bestehenden System? Er zeigt sich »offen dafür, Krankenhäusern Zulagen zu zahlen, wenn sie die Kinder in einer Region versorgen. Im kommenden Jahr würde darüber beraten, heißt es.« Den erkennbaren Ansatz kann man durchaus noch weiter treiben, wie Kristiana Ludwig erläutert: »Dem SPD-Gesundheitsexperten Karl Lauterbach reicht das nicht. Für ihn sind solche Zuschläge eine „Notlösung“. Die Kindermedizin sei für den Bezahlmechanismus der Kliniken „nicht geeignet“ und müsse – so wie in den Gesundheitssystemen anderer Länder – komplett herausgenommen werden … Lauterbach schlägt vor, Kinderabteilungen ein festes Budget zu geben, bei dem es keine Rolle spielt, welche Patienten kommen.«
Man kann es drehen und wenden wie man will: »Den sehr heterogenen Gruppen des Kindesalters und dem breiten Spektrum pädiatrischer Krankheitsbilder ist dabei eines gemein: Sie entziehen sich weitestgehend einer Standardisierbarkeit. Kindermedizin ist deshalb personalintensiv und teuer. Die Anforderungen an die Gesundheitsversorgung von Kindern und die daraus entstehenden Mehrkosten werden im derzeitigen Entgeltsystem nicht ausreichend refinanziert und haben dazu geführt, dass die Pädiatrie seit Jahren unter erheblicher Finanzmittelknappheit leidet«, so Annic Weyersberg et al. (2019): Pädiatrie: Gefangen zwischen Ethik und Ökonomie. Deutsches Ärzteblatt, Heft 37, 13. September 2019. Auch hier stoßen wir auf die fatalen Auswirkungen des derzeitigen Finanzierungssystems:
»Die Bedürfnisse von Kindern und der fachbedingte Mehrbedarf der Pädiatrie werden nach überwiegender Ansicht der Befragten weder im derzeitigen Entgeltsystem noch auf individueller Krankenhausebene ausreichend berücksichtigt. Die Unterfinanzierung der Pädiatrie habe dazu geführt, dass die Versorgung kranker Kinder nicht mehr umfassend gewährleistet sei … Die erheblichen Erlösunterschiede innerhalb der Pädiatrie führten zudem zu einem Wettbewerb um ertragsstarke Subdisziplinen wie die Neonatologie oder die Onkologie mit Benachteiligung erlösschwacher Bereiche wie der Allgemeinpädiatrie, der pädiatrischen Endokrinologie oder der Gastroenterologie. So würden Personal und Ressourcen vorrangig in ertragreiche Bereiche gesteuert, mit der Folge einer ökonomisch bedingten Umstrukturierung der pädiatrischen Versorgungslandschaft. Dabei komme es einerseits zu Überversorgung, wie im Bereich der Level-1-Perinatalzentren, und andererseits zu erheblicher Unterversorgung, vor allem für chronisch und schwer kranke Kinder.«
Und auch damit wird man im Jahr 2019 in Deutschland konfrontiert: »In vielen Bereichen der Pädiatrie kann die Grundversorgung nur durch Spenden und Drittmittel aufrechterhalten werden. Das in einzelnen Bereichen hohe Spendenaufkommen kommt aber den befragten Experten zufolge häufig nur bestimmten Patientengruppen zugute, zum Beispiel onkologisch erkrankten Kindern.«
Und um es nun jedem ins gesundheitspolitische Stammbuch zu schreiben: »Kinderkliniken werden nach Aussagen der Befragten häufig als „lästiger Appendix“ eines Gesamtklinikums betrachtet und unternehmerische Entscheidungen dementsprechend ausgerichtet. Der Status der Pädiatrie als erlösschwaches oder ökonomisch defizitäres Fachgebiet habe zu zunehmender Abhängigkeit, fehlender Gestaltungsfreiheit und damit zu einem systematischen Bedeutungsverlust geführt. „Heute ist die Kindermedizin ein defizitäres Anhängsel an einem Großklinikum, das man irgendwie braucht, das man aber versucht, so klein wie möglich zu halten“, erklärte einer der Befragten. Denn man wisse ja: Je größer die Kinderheilkunde werde, umso mehr Geld verliere man.«
Fazit: Ganz offensichtlich stehen wir in zwei (hier exemplarisch für ein strukturelles Problem dargestellten) Leistungsbereichen der stationären Versorgung mit wahrhaft existenzieller Bedeutung vor dem Dilemma, dass das derzeitige Finanzierungssystem verheerende Auswirkungen an den Tag befördert, die zu einer erheblichen Beeinträchtigung der gesundheitlichen Versorgung dann auch noch besonders vulnerabler Personengruppen führt. Wie seit längerem immer wieder aufgezeigt kann man die mehrfach negativen Folgewirkungen des bestehenden Fallpauschalensystems ziemlich eindeutig benennen und zuordnen. Folglich bräuchten wir tatsächlich politische Konsequenzen, die weit über einen überschaubaren Zuschlag für Einrichtungen in Not bei Aufrechterhaltung der inneren Logik des gegebenen Finanzierungssystems hinausreichen müssten. Der Konjunktiv wird hier aber nicht ohne Grund besonders hervorgehoben, auch wenn man sich etwas andere wünscht.